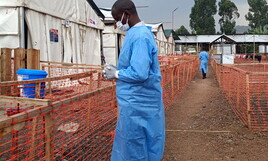
Nella provincia di Kwango, nella Repubblica Democratica del Congo, è in corso un’epidemia di una malattia non ancora identificata che ha colpito gravemente la zona sanitaria di Panzi. Tra il 24 ottobre e il 5 dicembre 2024, secondo l’Organizzazione Mondiale della Sanità (OMS), sono stati segnalati 406 casi, di cui 31 mortali. La malattia si manifesta con sintomi quali febbre, mal di testa, tosse, rinorrea e dolori muscolari. La popolazione più colpita comprende principalmente bambini sotto i cinque anni e persone in stato di grave malnutrizione, rendendo l’epidemia ancora più preoccupante per la vulnerabilità delle comunità coinvolte. Un elemento fondamentale che complica la comprensione e la gestione di questa epidemia è la mancanza di dati completi e dettagliati. Dal punto di vista clinico, non sono ancora disponibili informazioni approfondite sulle caratteristiche biologiche e fisiopatologiche della malattia. Non si sa, ad esempio, se i sintomi rappresentino una risposta immunitaria a un’infezione virale, batterica o parassitaria, o se si tratti di un quadro complesso influenzato da malattie preesistenti, come la malaria, molto comune nella regione.
A livello epidemiologico, le informazioni sul tasso di attacco, sul periodo di incubazione e sui possibili vettori o modalità di trasmissione sono estremamente limitate. Questo vuoto di conoscenza rende difficile stabilire se la malattia si diffonda per contatto diretto, attraverso vettori come insetti, o tramite acqua o cibo contaminati. Inoltre, la distribuzione geografica precisa dei casi e l’identificazione di eventuali cluster non sono state ancora chiarite, limitando la capacità di prevedere la diffusione della malattia e di attuare interventi mirati. Anche dal punto di vista sanitario, l’accesso alle aree colpite è notevolmente ostacolato dalle condizioni geografiche e infrastrutturali. La zona è remota, con strade inaccessibili durante la stagione delle piogge, e le strutture sanitarie sono poche e scarsamente equipaggiate. La capacità di raccogliere campioni biologici, di trasportarli in laboratori adeguati e di ottenere risultati tempestivi è quindi estremamente ridotta. Questo rallenta enormemente la possibilità di identificare l’agente causale, ostacolando il processo decisionale per la gestione dell’epidemia.
Un ulteriore elemento di confusione è rappresentato dalle discrepanze nei numeri riportati sui casi e sui decessi. Queste differenze derivano da vari fattori. Innanzitutto, la raccolta dei dati in un contesto di emergenza è spesso frammentaria e soggetta a revisioni. In aree remote come quella colpita, le segnalazioni possono arrivare con ritardi significativi, e non tutti i casi vengono registrati in tempo reale. Inoltre, le autorità sanitarie locali e internazionali utilizzano criteri diversi per definire cosa costituisca un “caso confermato” o un “decesso attribuibile” alla malattia. Ad esempio, alcuni rapporti includono tutti i pazienti con sintomi compatibili, anche in assenza di test diagnostici, mentre altri considerano solo i casi verificati in laboratorio. La mancanza di risorse per effettuare test su larga scala aggiunge ulteriori incertezze. Questo significa che molte diagnosi si basano su osservazioni cliniche piuttosto che su conferme biologiche. Inoltre, l’inclusione di possibili coinfezioni, come la malaria, potrebbe gonfiare i numeri senza una chiara distinzione tra le malattie coinvolte. Infine, la pressione mediatica e l’ansia per l’evoluzione dell’epidemia possono portare a sovrastimare o sottostimare i dati disponibili a seconda della fonte.
In questo contesto, la proliferazione di ipotesi sulle cause della malattia, spesso prive di solide basi scientifiche, è un problema significativo. È comprensibile che si cerchi di trovare risposte rapide, ma fare congetture senza dati certi può essere fuorviante e, in alcuni casi, dannoso. L’ipotesi che la malaria possa essere coinvolta, per esempio, è basata sulla sua endemia nella regione, ma non ci sono ancora prove definitive che confermino questa correlazione. Analogamente, il sospetto che la malattia possa essere causata da un nuovo patogeno deve essere considerato con cautela fino a quando i test diagnostici non forniranno risultati affidabili. Formulare ipotesi senza sufficienti evidenze può distogliere risorse preziose da indagini più mirate e rischia di generare panico nella popolazione locale e internazionale. È essenziale che le azioni siano guidate da dati verificati e non da speculazioni. La priorità attuale deve essere quella di raccogliere informazioni cliniche ed epidemiologiche di alta qualità, analizzare i campioni disponibili e condurre studi sul campo per comprendere meglio la natura e l’estensione del problema.
In definitiva, è cruciale adottare un approccio scientifico rigoroso per affrontare questa emergenza sanitaria. Ogni intervento deve basarsi su dati robusti per garantire che le risposte siano efficaci, mirate e adeguate alle necessità della popolazione. La comunità internazionale deve continuare a sostenere questi sforzi, fornendo risorse, competenze e infrastrutture per colmare le lacune di conoscenza e aiutare a contenere l’epidemia nel modo più efficace possibile.